Các khối u dưới niêm mạc (SMT) của đường tiêu hóa là các tổn thương nhô cao có nguồn gốc từ lớp cơ, lớp dưới niêm mạc hoặc lớp đệm cơ và cũng có thể là các tổn thương ngoài lòng.Với sự phát triển của công nghệ y tế, các phương pháp điều trị phẫu thuật truyền thống đã dần bước vào kỷ nguyên điều trị xâm lấn tối thiểu, chẳng hạn như lphẫu thuật nội soi và phẫu thuật robot.Tuy nhiên, trên thực tế lâm sàng, có thể thấy rằng “phẫu thuật” không phải phù hợp với tất cả bệnh nhân.Những năm gần đây, giá trị của phương pháp điều trị nội soi dần được chú ý.Phiên bản mới nhất của sự đồng thuận của chuyên gia Trung Quốc về chẩn đoán và điều trị nội soi SMT đã được phát hành.Bài viết này sẽ tìm hiểu ngắn gọn những kiến thức liên quan.
1.Đặc điểm dịch bệnh SMTtính xác thực
(1) Tỷ lệ mắc SMT không đồng đều ở các phần khác nhau của đường tiêu hóa và dạ dày là nơi phổ biến nhất của SMT.
Tỷ lệ mắc các bệnh khác nhauCác bộ phận của đường tiêu hóa không đồng đều, trong đó đường tiêu hóa trên phổ biến hơn.Trong đó, 2/3 xảy ra ở dạ dày, tiếp theo là thực quản, tá tràng và đại tràng.
(2) Mô bệnh họcCác loại SMT rất phức tạp, nhưng hầu hết SMT đều là tổn thương lành tính và chỉ một số ít là ác tính.
A.SMT bao gồm khôngtổn thương tân sinh như mô tụy lạc chỗ và tổn thương tân sinh.
B.Trong số các tổn thương tân sinhs, u cơ trơn đường tiêu hóa, u mỡ, u tuyến Brucella, u tế bào hạt, u tế bào schwan và u cuộn mạch hầu hết đều lành tính và ít hơn 15% có thể xuất hiện dưới dạng mô Tìm hiểu ác tính.
C. Lớp đệm đường tiêu hóal Khối u (GIST) và khối u thần kinh nội tiết (NET) trong SMT là những khối u có tiềm năng ác tính nhất định, nhưng điều này phụ thuộc vào kích thước, vị trí và loại của nó.
D. Vị trí của SMT có liên quanđể phân loại bệnh lý: a.U cơ trơn là một loại bệnh lý phổ biến của SMT ở thực quản, chiếm từ 60% đến 80% các SMT thực quản, thường xảy ra ở đoạn giữa và đoạn dưới của thực quản;b.Các loại bệnh lý của SMT dạ dày tương đối phức tạp, có GIST, leiomyoma và tuyến tụy ngoài tử cung là phổ biến nhất.Trong số SMT dạ dày, GIST thường được tìm thấy nhiều nhất ở đáy và thân dạ dày, u cơ trơn thường nằm ở tâm vị và phần trên của cơ thể, và tụy lạc chỗ và tụy lạc chỗ là phổ biến nhất.U mỡ phổ biến hơn ở hang vị dạ dày;c.U mỡ và u nang phổ biến hơn ở phần xuống và phần củ của tá tràng;d.Trong SMT ở đường tiêu hóa dưới, u mỡ chiếm ưu thế ở đại tràng, trong khi NET chiếm ưu thế ở trực tràng.
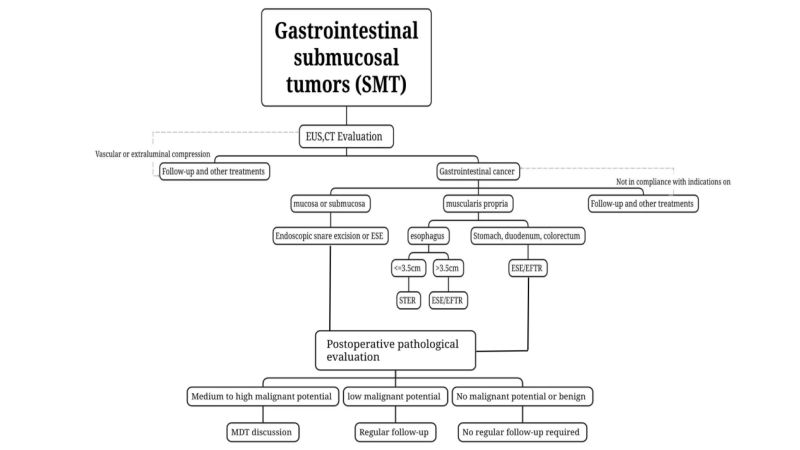
(3)Sử dụng CT và MRI để phân loại, điều trị và đánh giá khối u.Đối với các SMT bị nghi ngờ là có khả năng ác tính hoặc có khối u lớn (dàiđường kính > 2 cm), nên dùng CT và MRI.
Các phương pháp hình ảnh khác, bao gồm CT và MRI, cũng có ý nghĩa quan trọng trong chẩn đoán SMT.Họ có thể hiển thị trực tiếp vị trí xuất hiện của khối u, mô hình tăng trưởng, kích thước tổn thương, hình dạng, sự hiện diện hay vắng mặt của phân thùy, mật độ, tính đồng nhất, mức độ tăng cường và đường viền ranh giới, v.v., và có thể tìm thấy liệu và mức độ dày của khối u.sự kết thúc của thành đường tiêu hóa. Quan trọng hơn, các xét nghiệm hình ảnh này có thể phát hiện xem có sự xâm lấn của các cấu trúc lân cận của tổn thương hay không và liệu có di căn ở phúc mạc xung quanh, các hạch bạch huyết và các cơ quan khác hay không.Chúng là phương pháp chính để phân loại lâm sàng, điều trị và đánh giá tiên lượng khối u.
(4) Lấy mẫu mô không bị thu hồiđược chỉ định cho các SMT lành tính có thể được chẩn đoán bằng nội soi thông thường kết hợp với EUS, chẳng hạn như u mỡ, u nang và tuyến tụy lạc chỗ.
Đối với các tổn thương nghi ngờ là ác tính hoặc khi nội soi thông thường kết hợp với EUS không thể đánh giá được tổn thương lành tính hay ác tính, có thể sử dụng chọc hút/sinh thiết kim nhỏ dưới hướng dẫn của EUS (siêu âm nội soi có hướng dẫn tốt).chọc hút/sinh thiết eedle, EUS-FNA/FNB), sinh thiết vết mổ niêm mạc (sinh thiết hỗ trợ cắt niêm mạc, MIAB), v.v. thực hiện lấy mẫu sinh thiết để đánh giá bệnh lý trước phẫu thuật.Trước những hạn chế của EUS-FNA và ảnh hưởng sau đó đến cắt bỏ nội soi, đối với những người đủ điều kiện phẫu thuật nội soi, trên cơ sở đảm bảo khối u có thể được cắt bỏ hoàn toàn, các đơn vị có công nghệ điều trị nội soi trưởng thành có thể được điều trị bởi những người có kinh nghiệm. Bác sĩ nội soi thực hiện cắt bỏ nội soi trực tiếp mà không cần chẩn đoán bệnh lý trước phẫu thuật.
Bất kỳ phương pháp lấy mẫu bệnh lý nào trước khi phẫu thuật đều là xâm lấn và sẽ làm tổn thương niêm mạc hoặc gây dính vào mô dưới niêm mạc, do đó làm tăng độ khó của phẫu thuật và có thể làm tăng nguy cơ chảy máu, tổn thương.khẩu phần ăn và sự phát tán của khối u.Vì vậy, sinh thiết trước phẫu thuật là không nhất thiết cần thiết.Cần thiết, đặc biệt đối với các SMT có thể được chẩn đoán bằng nội soi thông thường kết hợp với EUS, chẳng hạn như u mỡ, u nang và tuyến tụy lạc chỗ, không cần lấy mẫu mô.
Điều trị nội soi 2.SMTnt
(1) Nguyên tắc điều trị
Tổn thương không di căn hạch hoặc nguy cơ di căn hạch rất thấp, có thể cắt bỏ hoàn toàn bằng kỹ thuật nội soi, nguy cơ tồn dư và tái phát thấp phù hợp cắt bỏ nội soi nếu cần điều trị.Cắt bỏ hoàn toàn khối u giúp giảm thiểu khối u còn sót lại và nguy cơ tái phát.CácNguyên tắc điều trị không có khối u phải được tuân thủ trong quá trình cắt bỏ nội soi và phải đảm bảo tính toàn vẹn của nang khối u trong quá trình cắt bỏ.
(2) Chỉ định
i.Các khối u có khả năng ác tính bị nghi ngờ qua khám trước phẫu thuật hoặc được xác nhận bằng bệnh lý sinh thiết, đặc biệt là những khối u nghi ngờ về đường tiêu hóaST được đánh giá trước phẫu thuật với chiều dài khối u ≤2cm, nguy cơ tái phát và di căn thấp và có khả năng cắt bỏ hoàn toàn thì có thể cắt bỏ bằng nội soi;đối với các khối u có đường kính dài Đối với nghi ngờ GIST nguy cơ thấp > 2 cm, nếu hạch bạch huyết hoặc di căn xa đã được loại trừ khỏi đánh giá trước phẫu thuật, trên cơ sở đảm bảo rằng khối u có thể được cắt bỏ hoàn toàn, phẫu thuật nội soi có thể được thực hiện bởi các bác sĩ nội soi có kinh nghiệm trong một đơn vị có công nghệ điều trị nội soi trưởng thành.sự cắt bỏ.
ii.Có triệu chứng (ví dụ, chảy máu, tắc nghẽn) SMT.
iii.Những bệnh nhân có khối u được khám trước phẫu thuật nghi ngờ là lành tính hoặc được xác định bằng giải phẫu bệnh nhưng không thể theo dõi thường xuyên hoặc có khối u phát triển trong thời gian ngắn trong thời gian theo dõi và có mong muốn mạnh mẽe để điều trị nội soi.
(3)Chống chỉ định
Tôi.Xác định những tổn thương có trong tôiđược nếm ở các hạch bạch huyết hoặc các vị trí ở xa.
ii.Đối với một số SMT có bạch huyết rõ ràngnodehoặc di căn xa, cần phải sinh thiết khối lượng lớn để xác định bệnh lý, đây có thể được coi là chống chỉ định tương đối.
iii.Sau khi phẫu thuật chi tiếtĐánh giá, xác định tổng trạng kém, không thể phẫu thuật nội soi.
Các tổn thương lành tính như u mỡ và tuyến tụy ngoài tử cung thường không gây ra các triệu chứng như đau, chảy máu và tắc nghẽn.Khi SMT biểu hiện là bào mòn, loét hoặc tăng nhanh trong thời gian ngắn, khả năng trở thành tổn thương ác tính tăng lên.
(4)Lựa chọn phương pháp cắt bỏd
Cắt bẫy nội soi: Dành choSMT tương đối nông, nhô vào trong khoang được xác định bằng thăm khám EUS và CT trước phẫu thuật và có thể được cắt bỏ hoàn toàn cùng một lúc bằng bẫy, có thể sử dụng phương pháp cắt bỏ bẫy qua nội soi.
Các nghiên cứu trong và ngoài nước đều khẳng định an toàn và hiệu quả ở SMT nông < 2cm, nguy cơ chảy máu 4% đến 13% và thủngrủi ro từ 2% đến 70%.
Khai quật dưới niêm mạc nội soi,ESE : Đối với SMT có đường kính dài ≥2 cm hoặc nếu kiểm tra hình ảnh trước phẫu thuật như EUS và CT xác nhậnkhi khối u nhô vào trong khoang, ESE có thể thực hiện được để cắt bỏ các SMT nghiêm trọng qua nội soi.
ESE tuân theo thói quen kỹ thuật củabóc tách dưới niêm mạc qua nội soi (ESD) và cắt bỏ niêm mạc qua nội soi, và thường xuyên sử dụng một đường rạch hình tròn “lật mặt” xung quanh khối u để loại bỏ niêm mạc bao phủ SMT và bộc lộ toàn bộ khối u., để đạt được mục đích bảo tồn tính toàn vẹn của khối u, cải thiện tính triệt để của phẫu thuật và giảm các biến chứng trong phẫu thuật.Đối với khối u 1,5 cm, tỷ lệ cắt bỏ hoàn toàn có thể đạt được 100%.
Phẫu thuật nội soi đường hầm dưới niêm mạcion, STER: Đối với SMT xuất phát từ lớp cơ ở thực quản, rốn phổi, thân dạ dày cong nhỏ, hang vị và trực tràng, dễ tạo đường hầm và đường kính ngang ≤ 3,5 cm, STER có thể được ưu tiên phương pháp điều trị.
STER là một công nghệ mới được phát triển dựa trên phẫu thuật cắt cơ thắt thực quản qua nội soi qua đường miệng (POEM) và là một phần mở rộng của công nghệ ESDkhoa học.Tỷ lệ cắt bỏ toàn bộ STER trong điều trị SMT đạt 84,9% đến 97,59%.
Nội soi cắt bỏ toàn bộ độ dàyion,EFTR: Nó có thể được sử dụng cho SMT khi khó thiết lập đường hầm hoặc khi đường kính ngang tối đa của khối u là ≥3,5 cm và không phù hợp với STER.Nếu khối u nhô ra dưới màng tím hoặc phát triển bên ngoài phần khoang, và khi phẫu thuật phát hiện khối u bám chặt vào lớp thanh mạc và không thể tách rời thì có thể sử dụng.EFTR thực hiện điều trị nội soi.
Khâu lỗ thủng đúng cáchsite sau EFTR chính là chìa khóa thành công của EFTR.Để đánh giá chính xác nguy cơ tái phát khối u và giảm nguy cơ lan rộng khối u, không nên cắt và loại bỏ mẫu khối u đã được cắt bỏ trong quá trình EFTR.Nếu cần phải cắt bỏ khối u thành từng mảnh thì lỗ thủng cần được sửa chữa trước để giảm nguy cơ khối u phát triển và lan rộng.Một số phương pháp khâu bao gồm: khâu kẹp kim loại, khâu kẹp hút, kỹ thuật khâu vá mạc nối, phương pháp khâu túi ví bằng dây nylon kết hợp với kẹp kim loại, hệ thống đóng kẹp kim loại cào (over clip, OTSC) khâu OverStitch và các phương pháp khác công nghệ mới để chữa trị các vết thương ở đường tiêu hóa, xử lý tình trạng chảy máu, v.v.
(5)Biến chứng sau phẫu thuật
Chảy máu trong khi phẫu thuật: Chảy máu làm cho lượng huyết sắc tố của bệnh nhân giảm hơn 20 g/L.
Để ngăn ngừa chảy máu ồ ạt trong khi phẫu thuật,nên tiêm đủ dưới niêm mạc trong quá trình phẫu thuật để lộ các mạch máu lớn hơn và tạo điều kiện cho quá trình đông máu để cầm máu.Chảy máu trong khi phẫu thuật có thể được điều trị bằng nhiều loại dao rạch, kẹp cầm máu hoặc kẹp kim loại và cầm máu dự phòng các mạch máu lộ ra trong quá trình mổ xẻ.
Chảy máu sau mổ: Chảy máu sau mổ biểu hiện là nôn ra máu, đại tiện phân đen hoặc có máu trong phân.Trường hợp nặng có thể xảy ra sốc mất máu.Nó chủ yếu xảy ra trong vòng 1 tuần sau phẫu thuật, nhưng cũng có thể xảy ra từ 2 đến 4 tuần sau phẫu thuật.
Chảy máu sau mổ thường liên quan đếncác yếu tố như kiểm soát huyết áp sau phẫu thuật kém và sự ăn mòn các mạch máu còn sót lại do axit dạ dày.Ngoài ra, chảy máu sau mổ cũng liên quan đến vị trí bệnh, thường gặp nhiều hơn ở hang vị và phần dưới trực tràng.
Thủng muộn: Thường có biểu hiện chướng bụng, đau bụng dữ dội, có dấu hiệu viêm phúc mạc, sốt, chụp hình thấy tích tụ khí hoặc tăng tích khí so với trước.
Nó chủ yếu liên quan đến các yếu tố như khâu vết thương kém, đông máu quá mức, dậy quá sớm để di chuyển, ăn quá nhiều, kiểm soát lượng đường trong máu kém và xói mòn vết thương do axit dạ dày.Một.Nếu vết thương lớn hoặc sâu hoặc vết thương có vết thươngnhững thay đổi chắc chắn, thời gian nghỉ tại giường và thời gian nhịn ăn cần kéo dài hợp lý và thực hiện giải nén đường tiêu hóa sau phẫu thuật (bệnh nhân sau phẫu thuật đường tiêu hóa dưới nên dẫn lưu ống hậu môn);b.Bệnh nhân tiểu đường nên kiểm soát chặt chẽ lượng đường trong máu;những người có vết thủng nhỏ, nhiễm trùng nhẹ ở ngực, bụng cần được điều trị như nhịn ăn, chống nhiễm trùng, ức chế tiết acid;c.Đối với những người bị tràn dịch, có thể thực hiện dẫn lưu ngực kín và chọc thủng bụng. Nên đặt ống để duy trì hệ thống thoát nước thông suốt;d.Nếu nhiễm trùng không thể khu trú được sau khi điều trị bảo tồn hoặc kết hợp với nhiễm trùng vùng ngực-bụng nghiêm trọng thì nên thực hiện phẫu thuật nội soi ổ bụng càng sớm càng tốt, đồng thời thực hiện sửa chữa thủng và dẫn lưu ổ bụng.
Các biến chứng liên quan đến khí: Bao gồm lớp dưới dakhí thũng mới, tràn khí trung thất, tràn khí màng phổi và tràn khí phúc mạc.
Tràn khí dưới da trong khi phẫu thuật (biểu hiện là khí thũng ở mặt, cổ, thành ngực và bìu) và tràn khí trung thất (svết phồng của nắp thanh quản có thể được tìm thấy khi nội soi dạ dày) thường không cần điều trị đặc biệt và khí thũng thường sẽ tự khỏi.
Tràn khí màng phổi nặng xảy ra dtrong khi phẫu thuật [áp lực đường thở vượt quá 20 mmHg trong khi phẫu thuật
(1mmHg=0,133kPa), SpO2<90%, được xác nhận bằng chụp X-quang ngực cấp cứu tại giường], phẫu thuật thường có thể được tiếp tục sau khi ép ngực kíntrong độ tuổi.
Đối với những bệnh nhân bị tràn khí phúc mạc rõ ràng trong quá trình phẫu thuật, hãy sử dụng kim bơm hơi phúc mạc để chọc thủng điểm McFarlandở vùng bụng dưới bên phải để xả khí và giữ nguyên kim đâm cho đến khi kết thúc ca phẫu thuật, sau đó lấy kim ra sau khi xác nhận rằng không có khí thoát ra rõ ràng.
Lỗ rò tiêu hóa: Dịch tiêu hóa do phẫu thuật nội soi chảy vào ngực hoặc khoang bụng qua một lỗ rò rỉ.
Rò trung thất thực quản và rò thực quản ngực là phổ biến.Khi lỗ rò xảy ra, thực hiện dẫn lưu ngực kín để duy trìtrong hệ thống thoát nước trơn tru và cung cấp hỗ trợ dinh dưỡng đầy đủ.Nếu cần thiết, có thể sử dụng kẹp kim loại và các thiết bị đóng khác nhau hoặc có thể tái chế toàn bộ lớp phủ.Stent và các phương pháp khác được sử dụng để chặnlỗ rò.Trường hợp nặng cần can thiệp phẫu thuật kịp thời.
3. Quản lý sau phẫu thuật (ftheo dõi)
(1) Tổn thương lành tính:Bệnh lý họckhuyến cáo rằng các tổn thương lành tính như u mỡ và u cơ trơn không cần phải theo dõi thường xuyên.
(2) SMT không ác tínhtiềm năng kiến:Ví dụ, NET trực tràng 2cm, GIST nguy cơ trung bình và cao, cần thực hiện phân giai đoạn hoàn chỉnh và các phương pháp điều trị bổ sung (phẫu thuật, hóa trị liệu, liệu pháp nhắm mục tiêu) cần được xem xét kỹ lưỡng.đối xử).Việc xây dựng kế hoạch phải dựa trên sự tham vấn đa ngành và trên cơ sở cá nhân.
(3) SMT tiềm năng ác tính thấp:Ví dụ, GIST nguy cơ thấp cần được đánh giá bằng EUS hoặc chẩn đoán hình ảnh 6 đến 12 tháng một lần sau khi điều trị và sau đó điều trị theo hướng dẫn lâm sàng.
(4) SMT có tiềm năng ác tính trung bình và cao:Nếu bệnh lý sau phẫu thuật xác nhận NET dạ dày loại 3, NET đại trực tràng có chiều dài > 2cm và GIST có nguy cơ trung bình và cao, nên thực hiện phân giai đoạn hoàn chỉnh và các phương pháp điều trị bổ sung (phẫu thuật, hóa trị liệu, liệu pháp nhắm mục tiêu) cần được xem xét kỹ lưỡng.đối xử).Việc xây dựng kế hoạch phải căn cứ vào[về chúng tôi 0118.docx]tư vấn đa ngành và trên cơ sở cá nhân.
Chúng tôi, Công ty TNHH Dụng cụ Y tế Jiangxi Zhuoruihua, là nhà sản xuất tại Trung Quốc chuyên về các vật tư tiêu hao nội soi, chẳng hạn nhưkẹp sinh thiết, kẹp máu, bẫy polyp, kim trị liệu xơ cứng, ống thông phun, bàn chải tế bào học, dây dẫn, giỏ thu hồi đá, ống thông dẫn lưu đường mật mũivv được sử dụng rộng rãi trongEMR, ESD,ERCP.Sản phẩm của chúng tôi được chứng nhận CE và các nhà máy của chúng tôi được chứng nhận ISO.Hàng hóa của chúng tôi đã được xuất khẩu sang Châu Âu, Bắc Mỹ, Trung Đông và một phần Châu Á, đồng thời nhận được sự công nhận và khen ngợi rộng rãi của khách hàng!
Thời gian đăng: Jan-18-2024


